子宮頸がん検診が細胞診からHPV検査へ変更🐰知っておきべきことは?
ヨガジャーナルの記事を補足するものになるよ🐰(サムネはAdobe stockとのこと)
単純に、コスパもタイパもいいHPV検診ってわけではないからね🐰きちんと運用することが細胞診以上に重要だよ
HPV検査単独法による検診は今後導入が進んでいくが、置き換わりが進むまでの間は、細胞診による子宮頸がんを受け続ける(それ以外の選択肢がない)ことが普通だろう🐰
まず一番最初に大事なこと。
①2年に一度の細胞診による定期検診を受け続けてきた人にとって、精度(子宮頸がん予防効果)として大きな違いはない。安心して細胞診による定期検診を受け続けてほしい。
HPV検査への移行に時間がかかっても不安になることはない。今まで通り検診を受け続けよう。それで十分だよ🐰この後説明する
結果が陽性か陰性かで5年間の管理が変わる。それぞれに重要だから別々に説明する
②HPV検査に移行するとより多くのヒトが高度異形成に罹患することになるよ
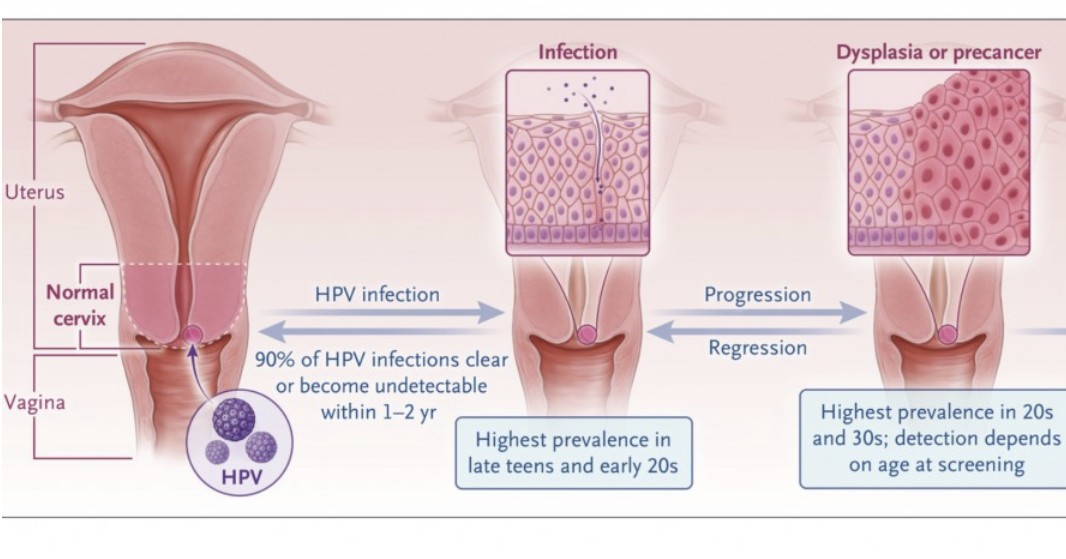
まず、HPV検査検診法が適切に運用された場合、細胞診単独法と比較すると”少しだけより”多くの子宮頸がんが予防できる様になる。結果、子宮頸がんの罹患率・死亡率が”少しだけより”減少することが期待できる。
言い換えると、検診・検査システムにおいてより多くの人が高度異形成に罹患することになる(認知される)ということね。高度異形成がより見つかって、治療する人が出て初めて子宮頸がんが予防できるからね。より子宮頸がんが減るということは、より多くのひとが高度異形成と診断されることになるのは必然ね🐰
これまで日本で国が推奨してきた細胞診に比べ、感度が高い検診と言われています(中略)細胞診は、がんの前段階である中等度異形成(CIN2)以上やがんを正しく診断できる感度(陽性であることを正しく判定できる割合)は、約70%とされています。一方、HPV検診では、同じくがんの前段階である中等度異形成(CIN2)以上やがんを正しく診断する感度は、約95%以上あります。ですから、HPV検診のほうが、子宮頸がんを正しく見つけることができる精度が高い検査と言えるのです
感度が高いってことは、より多くの人が高度異形成と診断されるってこと。
③感度は高くなるけど特異度が低くなる。それがHPV検査検診の大問題(トリアージ検査必須)
『HPV検診では、がんの前段階である中等度異形成(CIN2)以上やがんを正しく診断する感度は、約95%以上』だけど陽性的中率(陽性と判定した人の中に、本当に中等度異形成以上・CIN2+がある確率)がとても低い(10%程度)ものになっている。CIN2+がない人をないという精度(特異度)がとても低い検査ってことね。
なので、HPV検査で陽性の人の中から本当にCIN2+がある人を見つけるための検査(トリアージ検査・細胞診っす🐰)をする必要があるってこと。HPV検査は細胞診と組み合わせて初めて、高感度を達成することができます。
あれ、なら、結局CIN2+を正しく診断する感度は細胞診の感度に依存することになりませんか?
🐰そのとおりだよ
④CIN2+に対する一回(単年度)あたりの精度は細胞診法もHPV検査法も変わらないよ。じゃあHPV検査法は細胞診法よりも感度が高くなるのはなぜ?
そりゃそうだ、どちらも細胞診で陽性とならない限り、CIN2+は見つからないので、見つかる確率は細胞診の感度次第、だから同じになる。HPV検査法が感度を上げるためにはトリックがいる。
CIN2+に罹患している人がいたとしよう。
-
細胞診法:細胞診陰性だった場合(感度70%だから3人に1人のCIN2+保持者は陰性となる)は2年後に定期検診を受けることになる。
-
HPV検査法:HPV検査陽性で細胞診陰性だった場合(感度70%だから3人に1人のCIN2+保持者は陰性となる)1年後に追跡検査を受けることになる。
次に検査を受けるのが1年後か2年後かによって、子宮頸がん検診システムとしての感度が変わることになるわけね。そして
細胞診単独法は回数で感度を稼いでいる。1年おきに2回検査すれば感度9割だ(1ー0.3x0.3=91%)。これが①いままで定期的に細胞診を受けていた人は特にHPV検査に移行しないことを心配する必要はないということ。一度見逃されたくらいなら、がんには進行することは少ないことが背景にあるよ🐰2年後見つけて間に合う。
今まで、細胞診を毎年受けてきたヒト(安全側のマージンは大きいかもしれないけどちょっと過剰だったと言える)は、HPV検査単独法に移行することの感度上のメリットはない。だって、毎年細胞診を受けることは、HPV検査で陽性になることと同じだからだ。
HPV検査で陽性だった時のまとめ
・HPV検査で陽性だった人は必ず細胞診を受ける必要がある。
特に自己採取サンプル法でHPV検査を行った場合、この細胞診の受診率が低いと検診全体の感度が地に落ちる。医療機関でやる検診では、HPV検査と細胞診は同一サンプルで行うためにこの問題がない。
・HPV検査で陽性だった人は、細胞診陰性でも来年も検査を必ず受ける。
これが、HPV検査法の感度上の1番のキモだ。これが達成されない場合、HPV検査法の高感度は決して達成されない。
HPV陽性なら、来年も検査。
もう一回🐰
HPV陽性なら、来年も検査。
・HPV検査は利益があるひと(HPV陽性者)に検査強度を上げる検査になる。
全員に細胞診を毎年していては負担や害の方が多くなるから推奨されない、でも必要なひとなら話は別。この、検査負担の分布を変えるのがHPV検査の本当の意味ね(総合的には、若いほど細胞診単独法と比較して負担が大きくなることがわかっているよ)。
だから、以下の話がとても大事になる。
⑤HPV検査法の1番のメリットは陰性的中率の高さにある。
CIN2+がない人を精度高く陰性と返すことができる検査ってこと。HPV検査が陰性なら、中等度異形成以上の病変がある確率はとても低い。
⑥HPV検査陰性のひとからは次の5年間子宮頸がんが発症してくることはほとんどない。
そして、これが
HPV検診で結果が異常ナシなら、次の検診は5年後でOK。
の根拠ね。
あと、HPV検査陰性は感染していないではないことも注意。感染していても陰性なら、5年間の発癌リスクはほぼ0だ🐰
⑦HPV検診で結果が異常ナシなら、次の検診は5年後でOKじゃない。必ず5年間空けろ(症状が出ない限り)
HPV検査単独法による検診は『HPV検査陽性者の検査負担が非常に高いものになる』ことを前半で説明した。そのため、HPV検査陰性者の検査負担をこれまで以上に減らさないと、検診全体の負担としてバランスが取れない。
⑤と⑥より、HPV検査陰性者が5年未満で検査を受けるメリットはほとんど存在しない。HPV検査陰性者が適切に検査間隔を伸ばすことによって、システム全体として適正な負担になる。心配だからと言って検査を受ける様になると、利益がないのに負担ばかり増えることになるよ。
⑧HPV検査を受けた翌日に新しいパートナーを持った。新しくHPVに感染したかも。5年後まで検査待ってもいい?
いい、全く構わない。
(A)HPVに感染してからがんになるまで大部分が7年以上かかっている(疫学)。明日感染したとしても、5年後の検査からで十分だ。
(B)⑥HPV検査陰性のひとからは次の5年間子宮頸がんが発症してくることはほとんどない、集団全体に対して言える。その中には、HPV検査直後にHPVに感染した人を含んでいる。明日感染してもそこから5年以内にがん発症となることはほとんどない。
細胞診単独法の検診疫学から解釈すると、初めての性交渉・感染細胞から3年以内に検診を受ける必要はないと結論されている。3年+2年(2回目の検査)=5年のうちに高度異形成を見つければ、がん予防の観点からは全く問題ないわけだ。
日本の初回検診年齢の設定(20歳)も、性的デビューが早めの人+5年に設定してあるのがわかるだろう
HPV検査で陰性だった時のまとめ
・HPV検査が陰性だった場合、問題となる病変(CIN2+)のある確率は低い。安心していい。
・HPV検査が陰性だった場合、次の検診は5年後になる。
5年後でもいいではなく、5年後だ。
もう一回
5年後にしてね🐰
HPV検査検診をする上で大事なこと
一律に2年おきに検診を受ける様な単純な話ではなく(細胞診)、陽性者は毎年・陰性者は5年ごとの様に、結果によって次の検査のタイミングが異なることになる。
適切なタイミングが来た人に検診を受けてもらう必要があり、過不足があってはHPV検査検診は適切に稼働しない。つまり、検診を運用する側が『結果を知って管理し』それに基づいて、適切な人に検診を受けてもらう様な検診システムの構築が必要ってこと。
『これが準備ができた自治体から』HPV検査検診に移行するの意味ね。
準備ができてないなら、細胞診単独法を運用した方がはるかにマシ。ダメなHPV検査検診は細胞診単独法に劣る。
蛇足①
HPV単独法による検診運用は現時点ではHPVワクチン接種あり・なしに関係なく運用できる。システムはHPVワクチンを受けてない人を前提にデザインしてあるから心配ない。
むしろ、現在のシステムはHPVワクチンを受けた人にとっては負担が大きめのセッティングになっている。これは将来の課題ね。
蛇足②
これ、強調されることないけど…🐰
HPV単独法検診はHPV陽性子宮頸がんだけを検診のターゲットにしてある。HPV検査陰性の人は検診システムに引っかからない。
いいの?
いいよ🐰
(A)子宮頸がんのうち、前がん病変の段階ではほとんど全てがHPV検査陽性であることがわかっている(がんになった時、一部がHPV陰性化する)。検診は前がん病変を見つけるものだから、HPV検査陽性病変がほとんど全てだ。
(B)真のHPV陰性がん(その発症にHPVが全く関与していないもの)は、そもそも非常に少ない上に前がん病変が見つかっておらず『そもそも検診で予防できるものではない』→検診が標的とするものではない、となった。検診をしてもしなくても、その発症率も死亡率も変化がないという解釈ね。
HPV検査検診は『子宮頸がんってHPVが原因となっているものだけを指しますよ』という発想の転換が行われているのだけど、気づいてた?🐰
HPV検査法に移行することで、全体の子宮頸がん罹患率は下がることになる。HPV陰性がんを予防する効果的な検診法がないので、総合的に見た場合HPV検査を採用することは(適切に運用されれば)利益が期待できるってわけね🐰
こんなところかな。
すでに登録済みの方は こちら